188bet在线平台网址 视网膜病变防治专家共识
通信作者:匡洪宇(哈尔滨医科大学附属第一医院内分泌科),Email: ydykuanghongyu@126.com,胡仁明(复旦大学附属华山医院内分泌科),Email: renminghu@fudan.edu.cn 188bet在线平台网址 视网膜病变(diabetic retinopathy,DR)是常见的188bet在线平台网址 慢性并发症之一,也是导致成人失明的主要原因之一[1,2,3]。DR严重威胁着188bet在线平台网址 患者的生存质
通信作者:匡洪宇(哈尔滨医科大学附属第一医院内分泌科),Email: ydykuanghongyu@126.com,胡仁明(复旦大学附属华山医院内分泌科),Email: renminghu@fudan.edu.cn
188bet在线平台网址 视网膜病变(diabetic retinopathy,DR)是常见的188bet在线平台网址 慢性并发症之一,也是导致成人失明的主要原因之一[1,2,3]。DR严重威胁着188bet在线平台网址 患者的生存质量,同时给社会带来严重经济负担。
2014年中华医学会眼科学分会眼底病学组发布了《我国188bet在线平台网址 视网膜病变临床诊疗指南》[4],主要用以指导全科医师、眼科专科医师和眼底病专业医师,而DR的筛查、适时转诊和防治离不开内分泌科医师的处理,因此也亟需一份相应的专家共识来规范临床诊治。为此,中华医学会188bet在线平台网址 学分会视网膜病变学组、中国医师协会整合医学分会整合内分泌188bet在线平台网址 学专业委员会邀请内分泌、眼科及相关专家,参考中国2型188bet在线平台网址 防治指南(2017年版)[2]、中国1型188bet在线平台网址 诊治指南(2011年版)[3]以及我国和欧美等国DR相关临床诊疗指南及主要的循证医学证据,以制定适合我国内分泌医师参考的DR防治专家共识。
一、DR的流行情况
DR因国家、地区、种族而异,发展中国家较发达国家患病率低[5]。一项Meta分析纳入全球35项研究的22 896例188bet在线平台网址 患者[6],结果显示DR患病率为34.6%,其中增生型DR(proliferative diabetic retinopathy,PDR)为6.96%,188bet在线平台网址 性黄斑水肿(diabetic macular edema,DME)为6.81%,威胁视力的DR为10.2%。来自我国的研究显示,中国大陆188bet在线平台网址 人群DR患病率为23%(95%CI:17.8%~29.2%),其中非PDR(nonproliferative diabetic retinopathy,NPDR)为19.1%(13.6%~26.3%),PDR为2.8%(1.9%~4.2%),农村高于城市,北方高于南方和东部[7,8]。新加坡华人中188bet在线平台网址 人群DR患病率为20.1%[9],美国华人中188bet在线平台网址 人群DR患病率为25.7%[10]。而我国台湾地区DR患病率为35%[11],香港地区的患病率为18.2%[12]。
二、DR的危险因素
DR的主要危险因素包括高血糖或明显血糖波动、高血压、高血脂、188bet在线平台网址 病程长、188bet在线平台网址 肾病(DKD)、妊娠、肥胖、易感基因等(表1)[13,14]。中国人群中,已证实的DR易感基因包括CPVL/CHN2、SCAF8-CNKSR3、SCYL1BP1、API5、CRP和FNDC5等[15,16,17,18,19]。我国台湾人群的DR全基因组关联分析提示5个染色体易感区域和含PLXDC2、RhoARHGAP22的基因与DR相关,后两个基因参与内皮细胞血管生成并改变毛细血管通透性[20]。汉族人群研究提示染色体13q22.2、2q31.1和2q37.2存在3个潜在易感位点[21]。
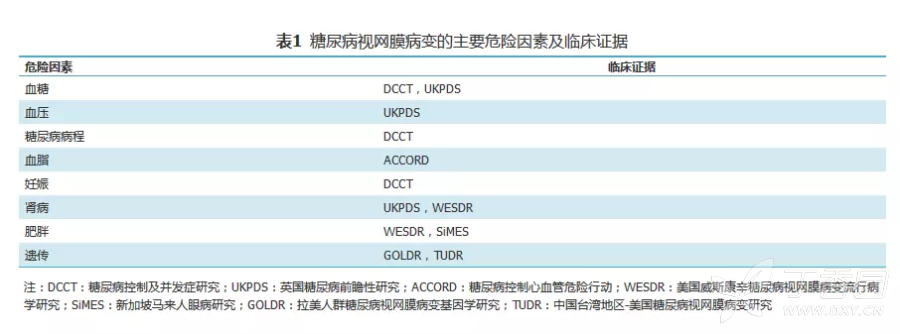
研究提示胰岛素抵抗为DR进展的危险因素,且独立于其他代谢危险因素[22]。胰岛β细胞分泌胰岛素能力下降也是严重DR的危险因素[23,24]。其他相关危险因素包括吸烟、亚临床甲状腺功能减低、睡眠呼吸暂停综合征、非酒精性脂肪性肝病、血清泌乳素、脂联素及同型半胱氨酸水平等[25,26,27,28,29,30,31]。
三、DR的筛查与转诊
DR的早期诊断、早期治疗可显著减少失明的风险,部分DR或DME患者可以无症状,因此医师必须重视且积极开展DR筛查并及时管理(图1)。
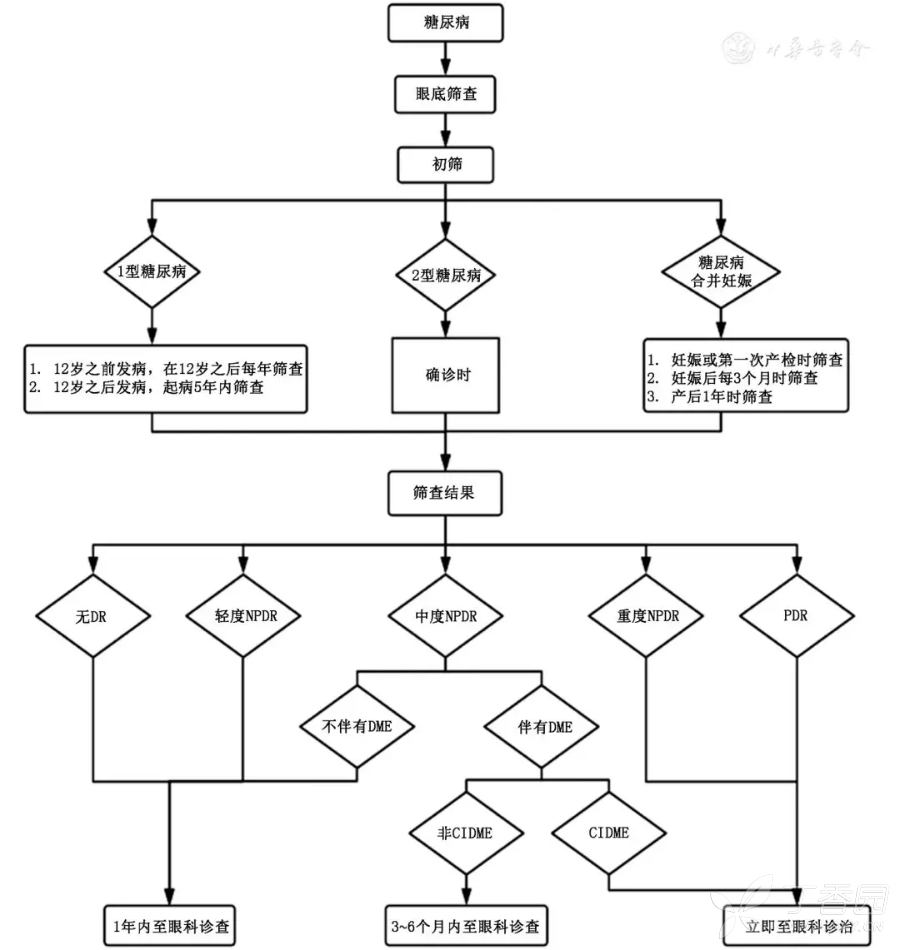
图1188bet在线平台网址 视网膜病变的筛查转诊流程图
(一)筛查
DR为188bet在线平台网址 高度特异的慢性并发症之一,但188bet在线平台网址 患者也是其他眼部疾病早发的高危人群,包括白内障、青光眼、视网膜血管阻塞及缺血性视神经病变等,因此推荐188bet在线平台网址 患者首次全面眼部检查在眼科进行,眼部检查项目主要包括视力、眼压、房角、虹膜、晶体和眼底(观察:微血管瘤、视网膜内出血、硬性渗出、棉绒斑、视网膜内微血管异常、静脉串珠、新生血管、玻璃体积血、视网膜前出血、纤维增生等)等。
1.筛查方法:
传统的眼底镜检查包括直接眼底镜、间接眼底镜、裂隙灯附加前置镜等,这些方法简便、快速,不需特殊、昂贵的仪器,受检者容易配合,但是检查需要医师的主观判断,要求有经验的眼科医师采用检眼镜进行散瞳眼底检查,以完成DR筛查。7个标准视野眼底照相技术操作复杂、费时,且常需散瞳下进行;荧光素眼底血管造影需要使用造影剂和眼科专业设备,价格较为昂贵且为有创检查,通常这些检查宜在眼科进行。
免散瞳眼底摄片筛查DR具有较好的灵敏度和特异度,高质量的眼底照片可以筛查出绝大多数有临床意义的DR[32]。免散瞳眼底摄片还具有以下优势:(1)直观:通过数码照相,可以在电脑中放大,清晰观察眼底情况;(2)可记录:可以前后对比,客观记录;(3)操作简单:便于操作者掌握;(4)减少进一步检查以及治疗费用:可用于患者随诊;(5)可整合远程医疗,提高筛查效率:这种模式将基层社区医疗资源充分应用起来,便利了188bet在线平台网址 患者,同时避免了眼科专家在往返基层医疗机构花费时间和费用,可以为缺乏有经验眼科医师的区域提供有效的DR筛查,极大地提高了筛查效率[33,34,35]。
本共识推荐内分泌科医师采用免散瞳眼底摄片筛查DR,同时建议内分泌科医师和有经验的眼科医师共同阅片。但是应当指出,免散瞳眼底摄片不能完全替代全面的眼科检查,譬如无法有效筛查DME。若出现严重的DME或中度非增生期以上的DR征象,建议在眼科医师处行光学相干断层成像和荧光素眼底血管造影检查,必要时行眼底超声检查[4]。部分188bet在线平台网址 患者瞳孔过小和(或)患有白内障时,免散瞳眼底照片的拍摄质量常不达标,这时应转诊至眼科进一步检查明确眼底情况。
2.筛查时机:
澳大利亚和加拿大指南均提到,青春期前诊断的1型188bet在线平台网址 患者应在青春期后开始筛查眼底,而英国指南建议12岁开始筛查;美国和加拿大指南推荐,在青春期之后诊断的188bet在线平台网址 患者应在诊断3~5年后开始筛查眼底。我国建议青春期前或青春期诊断的1型188bet在线平台网址 患者在青春期后(12岁后)开始检查眼底[4],青春期后诊断1型188bet在线平台网址 的患者建议在病程5年内,必须进行第一次DR筛查[33]。2型188bet在线平台网址 患者则建议在确诊后尽快进行首次全面的眼科检查[4]。已确诊188bet在线平台网址 的患者,妊娠期间视网膜病变有发生发展的风险,应于计划妊娠和妊娠早期进行全面眼科检查。特别指出,妊娠期确诊188bet在线平台网址 的患者发生DR的风险不增高,因此孕期不需要进行眼底检查[33]。另外,DR和DKD密切相关,2型188bet在线平台网址 诊断DKD时需参考是否伴发DR[1,36],因此2型188bet在线平台网址 伴发微量白蛋白尿或肾小球滤过率下降者需检查有无DR。
3.筛查频率:
1型188bet在线平台网址 患者开始筛查DR后建议至少每年复查一次,2型188bet在线平台网址 无DR者推荐每1~2年检查一次。若已出现DR,应缩短随访间隔时间。轻度NPDR患者每年一次,中度NPDR患者每3~6个月一次,重度NPDR患者及PDR患者应每3个月一次。188bet在线平台网址 患者在妊娠后建议在妊娠各期和产后1年内监测视网膜病变程度的变化[2,33]。如果DR持续进展,应该交由眼科医师给予更频繁的随访和相应处理。
(二)转诊
将进展期视网膜病变患者转诊至眼科,获得有效、及时的治疗,是预防失明的重要环节。英国指南提示,PDR确诊后延迟2年以上治疗,与预后不良及严重视力丧失相关[37]。因此,适时、及时的眼科转诊治疗尤为重要。
1.转诊指征及推荐时间节点:
(1)如果存在以下初筛结果,需及时至眼科就诊[33]:无DR、轻度NPDR、无DME于1年内至眼科诊查;中度NPDR、非累及黄斑中心凹的DME于3~6个月内至眼科诊查;重度NPDR、PDR、非累及黄斑中心凹的DME需立即至眼科诊治。(2)如果发现以下情况需当天急诊转至眼科就诊[38]:突然的视力丧失;视网膜剥离;视网膜前或玻璃体出血;虹膜红变。
2.分级诊疗流程与双向转诊标准[39]:
为实现DR的早期发现与早期干预,降低群众的疾病负担,国家卫计委研究制定了《188bet在线平台网址 视网膜病变分级诊疗服务技术方案》。其内容要求基层卫生医疗机构的全科医师和医院的内科医师或内分泌科医师,需与眼科医师一起组成综合的医疗服务团队,明确各级医疗机构中医务人员的职责,构建内科与眼科之间的双向转诊和分级诊疗体系,以达到对DR患者的有效防护。
如果DR初筛时患者的眼底大致正常,可建议患者控制血糖,在基层卫生机构定期随访,复查眼底。如果基层卫生机构不具备筛查能力或患者的眼底筛查为阳性,就应将患者转诊到二级及以上的眼科或专科医院进行诊治;对于眼科资源匮乏或复杂疑难病例或紧急病例,应该转诊到眼底病诊疗能力较强的综合医院或眼科专科医院。患者在眼科医院明确了诊断并确定治疗方案且血糖控制比较稳定时,暂不需要激光或手术治疗;DR治疗后恢复期,病情已得到稳定控制的患者,应转至基层医疗卫生机构或二级及以上综合医院内科或内分泌科进行定期随诊。当188bet在线平台网址 患者病情加重,出现急性并发症,需要胰岛素治疗等情况时,应将患者转至二级以上综合医院内科或内分泌科进行诊治。
四、DR的临床表现、诊断及分期
DR主要临床表现为[40,41]:DME,包括黄斑区域弥漫性或局灶性的血管渗漏,其常由渗出性改变导致,包括脂蛋白渗漏(硬性渗出)、血液(点状出血等);进展性血管病变,包括微血管瘤、视网膜内出血、血管迂曲和血管畸形,最终导致异常毛细血管生成;视网膜毛细血管闭塞,荧光造影常显示无灌注,是公认的潜在致盲并发症,且缺乏有效的治疗手段。
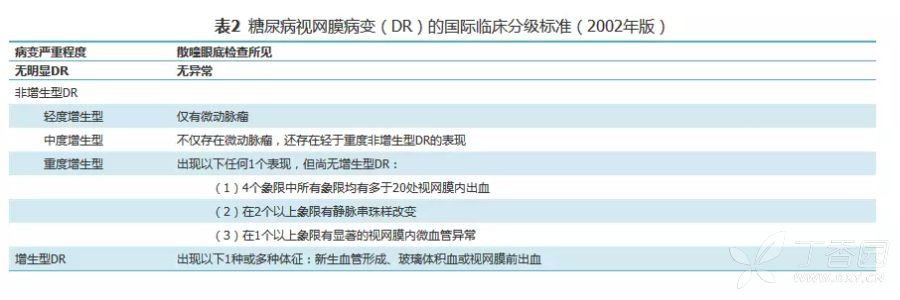
国际较为通用的临床分级标准主要采用2002年由美国眼科协会和国际眼病学会发布的《188bet在线平台网址 视网膜病变的国际临床分级标准》(表2、表3)。

五、DR的预防和治疗
DR是可防、可控、可避免致盲眼病中的首位疾病,早期诊断、有效治疗对延缓病变进展、减少视力丧失至关重要。DR研究组和DR早期防治研究组的研究结果证实,DR患者定期随诊,接受必要、适当的视网膜光凝和玻璃体手术治疗,可以使90%的患者避免严重视力下降[42]。
美国威斯康辛188bet在线平台网址 视网膜病变流行病学研究显示:从1980至2007年,PDR发病率下降了77%,视力受损下降57%[43],Beaver Dam眼科研究也得到了一致性的结论[44]。通过对血糖、血压和血脂等危险因素的控制,期望DR不再是成年人的首位致盲因素[45]。
(一)bet188金宝搏官网登录窍门
188bet在线平台网址 患者应该早期进行眼底检查,并通过对188bet在线平台网址 患者及其家属的bet188金宝搏官网登录窍门 ,使其能够掌握DR危险因素相关知识,鼓励患者坚持健康的生活方式,遵循有效的随访计划,进而达到DR的早防早治。大庆研究的后续20年随访结果显示:与正常组相比,生活方式干预组具有更低的糖化血红蛋白(HbA1c)水平,且严重视网膜病变的发病率降低47%。对于暂无眼部症状的188bet在线平台网址 患者,应全面告知:即使目前视力及眼底情况良好,仍有发生严重眼底疾病的可能,需要适当治疗。强调常规眼底检查及每年随访的重要性,早期、及时管理效果最佳。指导患者,积极控制血糖、血脂、血压是防治DR及其进展的关键。若出现视网膜病变,需要转诊至眼科进一步治疗[4,42]。
(二)代谢紊乱的控制
大量证据显示纠正代谢紊乱可改善DR状态[2,3],降低血糖、降低血压及调节血脂是防治DR的基本措施。
1.血糖的管理:
血糖的波动以及低血糖会加重眼底改变[46],而良好的血糖控制,可以预防和(或)延缓DR的发生及进展。推荐个体化的血糖控制目标,科学降糖,同时重视降糖的速度与幅度。
2.血压的控制:
肾素-血管紧张素系统研究(Renin Angiotensin System Study,RASS)显示,肾素-血管紧张素系统(renin angiotensin system,RAS)阻断剂对1型及2型188bet在线平台网址 的DR发生和(或)进展有保护作用[47,48,49,50],无论是血管紧张素转化酶抑制剂(依那普利)还是血管紧张素II受体拮抗剂(氯沙坦)在HbA1c>7.5%的患者均可延缓DR进程,针对HbA1c≤7.5%的患者尚需更大样本更长期的研究。坎地沙坦治疗188bet在线平台网址 肾病试验(Diabetic Retinopathy Candesartan Trials,DIRECT)提示血管紧张素Ⅱ受体拮抗剂类药物可减少DR发生风险,且可改善轻中度的DR。此外,有系统性综述数据显示血压下降对DR有明显益处,但各种降压药物之间无明显区别[51]。另一项包含21项针对肾素-血管紧张素-醛固酮系统阻断剂对在DR中作用的随机对照试验(13 823例患者)的系统性综述结果提示[52]:血管紧张素转化酶抑制剂类降压药可减少DR进展风险并增加DR恢复的可能性。血管紧张素Ⅱ受体拮抗剂类药物可增加DR恢复或改善的可能性,但对眼病进展未见明显作用。RAS阻断剂在DR中独立于血压之外的预防及治疗作用并不十分确定。共识建议:188bet在线平台网址 合并高血压者推荐RAS阻断剂为首选药物,但不推荐RAS阻断剂作为血压正常的188bet在线平台网址 患者预防视网膜病变的药物。
3.血脂的调节:
伴有高甘油三酯血症的轻度NPDR患者,可采用非诺贝特治疗。非诺贝特干预降低188bet在线平台网址 事件(The Fenofibrate Intervention and Event Lowering in Diabetes,FIELD)[53]研究显示,非诺贝特治疗组(200 mg/d)患者的首次激光治疗需求较安慰剂组减少31%。FIELD眼科子研究显示DME患者采用非诺贝特治疗,较安慰剂显著减少DR进展。控制188bet在线平台网址 患者心血管风险行动研究(Action to Control Cardiovascular Risk in Diabetes Trial,ACCORD)[54]眼科子研究结果显示,与辛伐他汀单药治疗相比,非诺贝特联合辛伐他汀治疗减少DR进展达40%,对于基线有DR的患者,非诺贝特显著减少视网膜病变进展高达57%。非诺贝特在调节脂代谢紊乱、炎症、氧化应激、血管新生和细胞凋亡等方面有一定作用,可能与改善DR的发生发展相关[55]。
(三)抗血小板治疗
系统性评估表明[56],阿司匹林治疗对DR的发病及进展无明显影响。需指出,DR不是使用阿司匹林治疗的禁忌证,该治疗不会增加188bet在线平台网址 视网膜出血风险[1,3,56]。
(四)针对DR的内科治疗
1.改善微循环、增加视网膜血流量:
羟苯磺酸钙[57]能降低血液的高黏滞性,抑制血小板聚集因子的合成和释放,能减轻或阻止视网膜微血管的渗漏,减少血管活性物质的合成,阻止微血管基底膜增厚。临床证据显示其可改善早期DR,如微血管瘤、出血、硬性渗出,对中重度DR的效果等待进一步证实。
2.中医中药治疗:
研究显示芪明颗粒、复方丹参滴丸、银杏叶片和复方血栓通胶囊等一些中药对DR有辅助治疗作用[58,59,60]。但中成药的选用必须适合该品种药物的中医证型,应该规范使用。
(五)眼科治疗[4]
1.根据DR的严重程度以及是否合并DME来决策是否选择激光治疗,必要时可行玻璃体切除手术。
2.DME的治疗方法包括激光治疗、抗血管内皮生长因子治疗和糖皮质激素治疗。
(六)妊娠合并DR的治疗
对于女性188bet在线平台网址 患者,妊娠会加速DR的发生和发展,激光光凝术可用于治疗孕期重度NPDR和PDR[61]。
综上所述,DR患病率高且危害严重,筛防工作极为重要,早筛早防可减少DR失明风险。未来可通过内科与眼科合作,免散瞳眼底相机的普及、远程读片、人工智能等手段,建立适合我国国情的DR筛查和分级诊疗模式,以期达到延缓DR的发生发展,降低失明率,提高患者生活质量。






