「一文读懂」肝硬化的常见并发症
肝硬化(hepatic cirrhosis)是临床常见的慢性进行性肝病,由一种或多种病因长期或反复作用形成的弥漫性肝损害。引起肝硬化的病因很多,包括化学物质(如酒精、脂肪和某些药物)、病毒、有毒金属及自身免疫性肝病。
肝硬化往往因引起并发症而导致个体死亡,食管胃静脉曲张破裂出血为肝硬化最常见的并发症,而肝性脑病是肝硬化最常见的死亡原因。下面我们来讨论肝硬化的常见并发症。
肝性脑病
肝性脑病(HE)是一种常见于肝硬化患者的综合征。肝性脑病定义为肝功能不全或门体静脉分流所致的一系列神经精神综合征,其主要临床表现为意识障碍、行为失常和昏迷。
肝性脑病的分类方法有多种。该综合征可看作由三个独立的临床实体组成:A型为急性肝衰竭相关的HE,B型为门体分流相关的HE,C型为肝硬化基础上发生的HE。有些权威将肝性脑病定义为急性或慢性;偶发性,反复发作或持续性。
肝性脑病的临床特征
肝性脑病呈一系列神经精神异常,从轻微的精神变化到发展为扑翼样震颤、嗜睡,进而昏迷,引起患者的肝功能受损和门体分流。
肝性脑病的症状分级根据称为West Haven分类系统,如下所示:

肝性脑病的实验室检查异常
◆血氨水平升高是肝性脑病患者典型的实验室异常报告。这一发现可能有助于正确诊断出现精神状态改变的肝硬化患者。检查血氨水平时,必须测定动脉或游离静脉血标本。
◆经典的肝性脑病脑电图(EEG)变化是高幅低频波和三相波。然而,检查结果并不是特异性的,可能受代谢和药物因素的影响。EEG可能有助于排除精神状态改变的肝硬化患者的癫痫活动。
◆当肝性脑病的诊断存疑时,计算机断层扫描(CT)和磁共振成像(MRI)有助于排除颅内病变或占位性病变。MRI的T1加权像显示苍白球高信号具有额外优势。
自发性细菌性腹膜炎(SBP)
自发性细菌性腹膜炎(SBP)是一种常见的严重肝硬化并发症。自发性细菌性腹膜炎(SBP)指无腹腔脏器穿孔而发生的腹膜急性细菌性感染,典型症状为发热、腹痛和腹部压痛。可进一步加剧肝功能损害,诱发肝性脑病和肝肾综合征,甚至出现休克。
SBP最常见于失代偿肝硬化患者,也见于其他严重肝脏疾病,如重症肝炎、肝癌、暴发性肝衰竭等。肾病综合征和心源性腹水也可合并SBP,罹患肾病或系统性红斑狼疮的儿童发生也有自发性细菌性腹膜炎的风险。SBP多发生于腹水的基础上,亦有报道可发生于无腹水的肝硬化患者。
SBP的临床表现
SBP临床表现变化多样,容易误诊,且其预后极差,因此在临床上应给与足够的重视,以获得早期诊断并给予积极治疗和预防。多达30%的病例报告患者完全无症状。
多达80%的患者会出现发烧和畏寒。多达70%的患者会出现腹部疼痛或不适。其他症状和体征包括:严重或不明原因的脑病、腹泻、腹水(利尿剂药物管理后并未改善)、恶化或新发肾功能衰竭和肠梗阻。50%以上的SBP患者会发现腹部压痛。疼痛范围从轻微压痛到明显反跳痛。体检会发现低血压(5-14 %的患者)或肝衰竭症状如黄疸、血管瘤。
SBP的病因
四分之三的SBP感染是由需氧的革兰阴性菌引起的(其中50%为大肠杆菌)。其余的是由于需氧的革兰阳性菌(19%为链球菌)。然而,一些数据表明,革兰阳性菌感染率可能会增加。一项研究显示,链球菌占了34.2%,紧随肠杆菌科细菌之后,位居第二位。
SBP的风险因素
失代偿期肝硬化患者发生自发性细菌性腹膜炎的风险最高。细菌移位(从小肠肠系膜淋巴结活微生物的通道)是自发性细菌性腹膜炎的发展的一个关键因素。低补体水平与自发性细菌性腹膜炎的发展相关。自发性细菌性腹膜炎高风险的患者的肝脏合成功能降低,相关总蛋白水平低或凝血酶原时间延长(PT)。
腹水蛋白水平低(<1 g/dL)的患者发生自发性细菌性腹膜炎的风险比腹水蛋白水平>1 g/dL的患者高10倍。
食管胃静脉曲张破裂出血
硬化的肝脏疤痕组织会阻止血液回流到心脏,升高门静脉压力(门静脉高压)。当门静脉压力足够高时,它会导致肝脏周围的静脉血液流过肝周围的压力,以达到心脏。最常见的流经肝脏的静脉为食管下段和胃上部静脉。
由于血流量增多和压力增大,食管下部和胃上部的血管扩张,被称为食管胃底静脉曲张;门静脉压力越高,患者越容易出现食管胃底静脉曲破裂出血。静脉曲张出血通常是严重的,如果不立即治疗,可能致命。静脉曲张出血的症状包括呕血(呕吐物可以是红色血凝块或"咖啡"样外观),大便呈黑色柏油样,体位性头晕或晕厥(从卧位站立时,血压下降引起)。
肝肾综合征(HRS)
肝肾综合征(HRS)是指肝硬化终末期的发生的肾脏功能减退,临床上病情呈进行性发展。常伴有难治性腹水和黄疸。大多数肝硬化患者的肾功能障碍为功能性异常,如果肝肾综合征患者的肝功能改善或移植健康的肝脏,肾脏通常能重新开始正常工作。
HRS的分类
临床上根据HRS的病情进展、严重程度及预后等,将其分为两个型。即I型(急进型)和Ⅱ型(缓慢型)。
▲I型HRS以快速进展的肾功能减退为特征,在几天或2周内血清肌酐水平升高至基础值的2倍(>221μmol/L),或24h血清肌酐清除率下降50%(<20 ml/min),稀释性低钠血症及肾功能衰竭等。I型HRS病情进展快,预后差,发病后平均生存期不超过2周。
▲Ⅱ型HRS表现为进展缓慢稳定的中度肾衰竭,循环功能紊乱,突出表现为难治性腹水。此型患者血清肌酐值在133~221μmol/L之间,或血清肌酐清除率<40%,多为自发性起病,亦可由自发性腹膜炎等诱发。其肾功能损害相对较轻,进展较慢,通常见于肝硬化肝功能相对稳定、利尿剂无效的难治性腹水患者。其生存期较I型HRS长,但较无氮质血症的肝硬化腹水患者生存期短。
HRS的病因
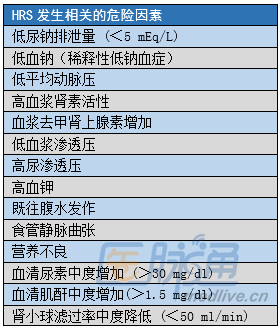
肝肾综合征 (HRS) 的危险因素报告基于大量肝硬化腹水患者,大多数情况下,与循环系统和肾功能相关。三项重要且易于识别的风险因素分别是低平均动脉血压 (< 80 毫米汞柱),稀释性低钠血症和严重尿钠潴留 (尿钠<5 mEq/L)。
在一些患者中,HRS可能是自发性的,但在其他患者中,可能与感染(尤其是自发性细菌性腹膜炎 [SBP])、急性酒精性肝炎或大量腹水放液相关。自发性腹膜炎的患者发生HRS的机会明显增加,有统计表明其发生率为33.3%左右。
以下是肝硬化患者HRS发生相关的危险因素列表。
原发性肝癌
任何原因引起的肝硬化都会升高原发性肝癌的风险。原发性肝癌是指由肝细胞或肝内细小胆管上皮细胞恶变而发生的肝癌。继发性肝癌是指由机体其他器官的恶性肿瘤通过血液或淋巴管转移到肝脏。
原发性肝癌最常见的症状和体征是腹部疼痛和肿胀,肝肿大、体重减轻、发烧。此外,肝癌可以产生和释放大量的物质,包括那些引起红细胞计数升高 (红细胞增多症)、 血糖过低 (低血糖症) 和高血钙(高钙血症)的物质。
此外,肝硬化的并发症还包括肝肾综合征、肝肺综合征、脾功能亢进和肝细胞癌。
参考文献:
1. Hepatic Encephalopathy:Definition, Clinical Features of Hepatic and Laboratory Abnormalities in Hepatic Encephalopathy. Medscape.
2. Hepatic encephalopathy due to liver cirrhosis. BMJ 2015.
3. Spontaneous Bacterial Peritonitis:Background,Etiology and Prognosis. Medscape.2016.
4. Hepatorenal Syndrome:Etiology Physical ,examination and differential diagnoses. Medscape. 2016 Jan 13.
5. What are the complications of cirrhosis? MedicineNet.com.2015.






