内侧副韧带合并前交叉韧带损伤的临床治疗策略
膝关节内侧副韧带(MCL)损伤是临床常见的运动损伤类型。由于MCL具有非常强的自愈能力,因此大多数患者通过保守治疗即可达到理想的治疗效果。
膝关节内侧副韧带(MCL)损伤是临床常见的运动损伤类型。由于MCL具有非常强的自愈能力,因此大多数患者通过保守治疗即可达到理想的治疗效果。但对于严重外翻暴力导致的MCL断裂,膝关节往往还伴有后内侧复合体结构(PMC)的损伤,因此膝关节除了外翻不稳定外,还伴有外旋不稳定。严重的外翻暴力还可能同时损伤前交叉韧带(ACL),又进一步加剧了膝关节的外旋不稳定。膝外旋不稳常常会使运动者弯道变速控制能力下降从而影响其运动水平,随着体育运动的普及,韧带损伤机制及修复重建的研究已成为运动医学领域的研究热点。目前临床上对PMC合并ACL的运动损伤,常通过修复或重建的方式以改善膝外翻不稳定和胫骨前向不稳定,然而对于二者合并伤引起的膝外旋不稳定,尚缺乏足够的试验研究及统一的临床治疗策略,本研究认为一期三角矢量重建MCL和解剖重建ACL,能够有效恢复膝关节术后的稳定性。
扣锁机制与膝关节稳定性的关系
从解剖结构来看,MCL位于膝关节内侧后方,分为深层(dMCL)和浅层(sMCL),与后斜韧带(POL)、后内侧关节囊等共同构成了膝关节后内侧复合体结构(PMC)。这一复杂结构和ACL一起通过“扣锁机制”在限制膝关节过度运动和维持膝关节稳定中起到至关重要的作用。“扣锁机制”的力学理论如下:当膝关节由伸直位到屈曲位活动时,胫骨随着屈曲角度的增加出现外旋活动,当膝关节屈曲至90°~120°时胫骨旋转活动范围能达到最大45°;而当膝关节由屈曲到伸展的最后阶段时,胫骨会向外转动,使得ACL拉紧,固定膝关节,此过程称之为膝关节的“扣锁机制”。
由于构成膝关节的股骨髁与胫骨平台在解剖形状上不吻合,“扣锁机制”的产生与骨性稳定作用的相关性很小。然而膝关节在屈伸过程中经历了滑动、滚动和旋转等多平面运动,却始终能保持良好的稳定性,这与膝关节周围结构,尤其是韧带的完整性密不可分。但是当PMC和ACL合并损伤时,膝关节不仅丧失了前向及外翻稳定功能,叠加的外旋不稳定还破坏了膝关节的“扣锁机制”从而加剧了膝关节的多平面不稳定。
ACL临床治疗选择
当前关于ACL损伤的治疗,国内外学者意见比较统一,即通过手术重建以恢复膝关节的前向和外旋稳定性。ACL重建技术主要包括“等长重建”和“解剖重建”两种。等长重建的理论基础是术中选择合适的“等长点”使膝关节在伸屈过程中移植物的长度始终保持不变,这既减少了早期活动引起的移植物在腱骨界面微动,也避免了因移植物被永久拉长而引起的“蠕变”。该技术的股骨骨道位点选择在比ACL前内侧束(AM)股骨止点更高即“high AM”位置,其存在的问题,一是“等长位点”寻找困难,使得“等长重建”无法在真正意义上实现;二是重建的移植物不在ACL的解剖位置,因此无法恢复ACL的原位张力;三是该技术不能有效恢复膝关节外旋稳定性。
长期随访结果显示等长重建术后有30%~40%的患者运动水平未能恢复到伤前水平。“解剖重建”认为:只有在ACL实际解剖位置重建,才能最大限度地恢复膝关节的功能,因此被认为能够解决“等长重建”所不能解决的外旋不稳定问题。早期学者采取增加骨道来达到类似解剖学上的ACL前内侧束(AM)和后外侧束(PL)功能,即“双骨道重建技术”,虽然有明确的理论优势,但双束重建增加了手术难度及移植物撞击的风险。长期随访结果显示单、双束技术在恢复外旋稳定性上无明显临床差异。Fu认为解剖重建是恢复ACL的原始长度、初始位置和胶原走形,且使重建韧带的止点达到原止点面积的60~80%。“解剖双束”重建的目的是恢复ACL的两个功能束而不是建立两个骨道。
ACL单束解剖重建能够控制外旋不稳定是因为将股骨骨道的位置由等长重建中的“High AM”降低到解剖止点(一般选择AM-PL的胫骨和股骨中点,即Center-Center)。近期生物力学研究显示,在单束解剖重建技术中要想增加外旋控制能力,只能是降低股骨骨道位置使移植物更多占有PL区域(解剖止点中主要控制外旋功能的区域),与此同时,移植物占有AM区域(解剖止点中主要控制胫骨前向稳定的区域)的减少会使前向稳定功能减弱,而且解剖位置移植物的“不等长”容易使其在重建早期膝关节伸屈活动中被拉长而失效,进而影响膝关节的整体(前向和外旋)稳定性。综上所述,“等长重建”已被证实不能将ACL外旋稳定功能恢复到理想状态;“解剖重建”被认为能够改善ACL损伤引起的外旋不稳定。
MCL临床治疗选择
与ACL不同,学者对MCL损伤的治疗一直存在较大的分歧。MCL周围具有良好的血供,损伤后在其周围有大量的肌成纤维细胞聚集,使得MCL能够较快地愈合,因此有学者认为几乎所有的MCL损伤均可通过保守治疗达到与手术类似的结果;与此同时,亦有学者支持根据MCL的损伤严重程度,采取不同的治疗方式。尽管文献报道的分级方法及标准很多,但报道中对众多分级标准均没有有效性和可信性的描述。而对于MCL合并的其他韧带损伤,95%为ACL,作者在临床工作中结合Hughston分级(1994)和Fetto&Marshall分级(1978),同时考虑合并伤等因素,提出了一种新的分型方式:将MCL损伤分为单独损伤和合并ACL损伤两种类型。
对于MCL单独损伤,均首先采取保守治疗的策略;对MCL合并ACL损伤,HughstonI、II级MCL损伤首先采取保守治疗MCL,二期手术治疗ACL;对于HughstonIII级MCL损伤进一步参照Fetto&Mar⁃shall分级,对0度外翻试验阴性者仍首先保守治疗MCL,二期手术治疗ACL;对HughstonIII级0度外翻试验阳性者采取MCL和ACL同时手术治疗的策略,这是因为此类患者的POL和内侧关节囊亦同时受损,是实际上的PMC损伤。PMC损伤加之ACL断裂常常使膝关节处于严重的外翻、外旋和前向不稳定状态,有必要进行修复或重建手术治疗以全面提高膝关节的稳定性。
对于PMC损伤后的手术治疗,恢复sMCL和POL的功能结构是保证膝关节外翻和外旋稳定的关键。Borden等提出双束平行重建sMCL的方法以最大限度的恢复外翻稳定性,但未提及如何改善膝外旋不稳定。LaPrade研究发现sMCL与POL的股骨止点在解剖学上为双止点结构。Liu H等根据sMCL和POL的解剖特征报道了胫骨前后贯通骨道,股骨双骨道的重建方法,该技术尽管在解剖上模拟了sMCL和POL的功能,但在狭小的股骨内髁附近建立双骨道容易造成骨道间骨壁过薄而塌陷。
Dong等报道了“三角矢量重建技术(TVR)”,该技术选择胫骨平台前下方4.5 cm为胫骨骨道入口,平台后下方62.5px作为出口,股骨内侧髁后上方作为股骨骨道入口,将移植物从胫骨骨道穿过并拉入股骨骨道固定,在形态上类似三角形状;在功能上,前方力臂以模拟sMCL前束的功能,后方力臂模拟sMCL后束和POL的功能(图1)。
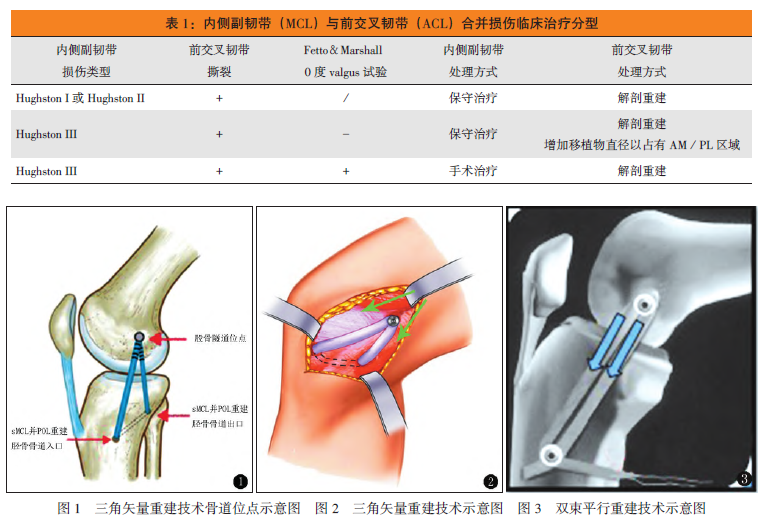
该技术相比Borden提出的双束平行重建技术能改善膝外旋不稳定,其理论基础是三角矢量重建的移植物提供的拮抗力可分解为拮抗外翻作用的纵向分力和拮抗外旋作用的水平分力(图2、3)。该技术相比Liu H提出的双股骨骨道技术,既避免了骨道间距过小而引起的塌陷,又增加了移植物直径,同时可以达到与双止点重建类似的生物学功能,其理论基础是在膝关节伸直位时sMCL走形与中轴线相平行,POL与中轴线成25°夹角,二者在走形上的不平行使其在股骨侧止点的延长线必定相交于一点,将该交点选做二者共同止点从理论上讲可达到类似解剖重建的功能,因此称之为内侧副韧带的类解剖重建术。
综上所述,对于严重暴力造成的MCL-ACL合并损伤,如何有效地恢复膝关节稳定性,使患者达到伤前的运动水平始终是一个运动医学领域亟待解决的难题。本研究认为解剖重建ACL,同时对MCL进行三角矢量重建,可以最大限度的恢复患膝的外旋稳定性,这一治疗策略为广大临床工作者提供了一种新的治疗思路。然而在实际工作中,临床医生往往仅关注ACL治疗效果,即:是否恢复到伤前的稳定性;是否恢复到伤前的运动水平;同时期患侧膝关节相较于健侧膝关节是否发生了继发性骨关节炎;而对于MCL的治疗,并没有得到足够重视而选择了非手术治疗,使得患膝难以获得良好的长期预后。
目前,三角矢量重建技术还存在韧带力臂长短的选择问题,如何通过改变力臂的长短以获得最佳的矢量三角,使得术后膝关节更接近伤前稳定性是下一步研究的重点;同时,该技术对ACL解剖重建长期预后的影响,还有待于生物力学实验的验证。






